Moderne smerteforståelse
Del 3 – Biopsykosociale faktorer
I de foregående artikler blev smertens historie og den biopsykosociale smertemodel introduceret. De kan være nyttige at læse først, for at få det fulde udbytte af denne artikel.

Oprindeligt havde jeg tænkt mig, kun at beskrive psykosociale faktorer, i denne uddybende artikel omkring den moderne smertemodel, men kom frem til at dette måske ikke ville give det bedste/fyldestgørende indblik i den biopsykosociale smertemodel. I den foregående artikel beskrev jeg, hvordan man ikke kan adskille eller dele de tre kategorier (bio, psyko og social) fra hinanden i den menneskelige oplevelse af virkeligheden, hvorfor en opdeling her måske kunne give et vildledende indtryk af, at der eksisterer en årsag og effekt mellem smerte og skade eller psykosociale faktorer og smerte. Begge dele er lige misvisende.
Smerter er altid komplekse og det er min opfattelse, at det vil tjene alle (både patienter og behandlere) hvis vi stopper med at prøve, at sammenligne kroppen og vores livsverden med en bil, hvor vi skal have skiftet reservedele så snart noget ikke fungerer optimalt. Vi skal efter min mening bevæge os væk fra et fokus på én enkelt faktor, som værende altafgørende for, hvordan vi har det fysisk eller psykisk. Vi fungerer ikke som en bil og en enkelt faktor kan ikke definere hvem eller hvad vi er og hvordan vi oplever verdenen – Omend en enkelt faktor selvfølgelig kan have stor betydning.
Hvis vi i stedet begynder at anskue os selv som et komplekst økosystem, som konstant påvirkes af bio, psyko og sociale faktorer, begynder det at give bedre mening at behandle og omfavne hele mennesket, i stedet for kun at zoome ind på én enkelt faktor. Hvordan kroppen har det er væsentligt, men ligeledes har det også stor betydning, hvordan du har det i dit liv. Din krop har brug for bevægelse for at fungere godt og du har brug for mening, mål og tryghed i livet for at have det godt. Behandling kommer således til at handle om, hvilke faktorer vi kan skrue på således at både du og din krop har det godt og der er balance i dit økosystem.
Jo bedre vi forstår verdenen og den måde den fungerer på, jo større chance er der for at du kan føle dig tryg og du kan træffe hensigtsmæssige valg. Ideen bag den nye måde at behandle smerter på, går derfor ud på at skabe de forudsætninger, som er nødvendige for at du som længerevarende (kronisk) smertepatient, selv kan håndtere smerterne, samtidig med at du selv fremmer en helende proces.
Vi skaber altså tryghed gennem forståelse som også er vores motto hos Smerteterapeuten (klinik for behandling af smerter og forbedring af funktionsniveau).
I denne artikel vil jeg beskrive nogle af de mest normale biopsykosociale faktorer, som ofte er relevante hos længerevarende (kroniske) smertepatienter og jeg vil gennem studier belyse, hvordan de har en effekt på både smerter såvel som almindelig trivsel. Jeg vil også kort komme ind på nogle af de udfordringer, som jeg mener, at der kan ligge bag den manglende implementering af de psykosociale faktorer i behandlingssystemet.
Opsummering fra tidligere artikler
På nuværende tidspunkt har vi fundet frem til, at alle smerter er komplekse og bliver produceret af hjernen som en oplevelse, når summen af alle tilgængelige informationer hjernen har til rådighed, tyder på at vi har behov for at beskyttelse. Smerter er biopsykosociale hvilket betyder, at smerte altid omfatter hele mennesket og ikke kun kroppen eller en vævsskade.
Tidligere har behandling af smerter udelukkende været rettet mod at finde den biologiske årsag til en smerteoplevelse. Der var derfor ingen grund til at lytte til patienten, da dennes livsverden ikke havde nogen betydning. Skade var årsagen til smerte og smerte var forårsaget af skade. Selvom denne behandlingstilgang stadig kan opleves den dag i dag, har den øgede forståelse vi har fået omkring smerter ændret moderne smertebehandling til at se bredere end blot det biologiske og dermed behandle hele mennesket.
Det at vi ved, at der er mange faktorer der har en betydning for en smerteoplevelse, har åbnet for mange behandlingsmuligheder samt involveret patienten direkte i behandlingen, således at man som patient i større omfang selv forstår de muligheder man har for at kunne påvirke sine smerter.
Se denne fantastiske video (5 minutters obs. på engelsk) her omkring smerte.
Hvilke biopsykosociale faktorer bør man være opmærksom på?
Jeg har valgt at beskrive nogle af de faktorer som ofte har en betydning for vores trivsel og hvorvidt vi oplever smerte eller ej. Følgende faktorer bør man overveje at få et indblik i ved en behandling:
- Søvn
- Stress
- Nociception/faresignaler/beskyttelsessignaler
- Overbevisninger
- Fear-avoidance adfærd (angst for bestemte bevægelser)
- Katatrofetankegang
Søvn
Vi kender alle det, ikke at have fået sovet ordentligt, hvordan det kan påvirke os og hvordan vi trives og færdes. Vi bliver typiske mere opfarende, nærtagende og i det hele taget mere følsomme. Dette gælder også med hensyn til vores smertetærskel, som sænkes af manglende eller forstyrret søvn og kan derved være med til at vi nemmere oplever smerter eller mere smerte.
Der er ingen tvivl om, at søvn har en kæmpe betydning for hvordan vi som mennesker trives i vores hverdag og vi ved søvn har en stor effekt på: kognitive funktioner, hukommelse, energi, muskelforøgelse, risiko for skade, mængden af inflammationsmarkører, præstation, overvægt, livslængde og smerte[1].

Man har i flere studier undersøgt, hvordan nedsat kvalitet, manglende eller afbrudt søvn kan bruges som faktor til at kunne forudsige smerter. Ved et søvneksperiment, hvor man udsatte mennesker uden smerte for kun at få 4 timers søvn, fik de efter bare to nætter spontane smerter i kroppen og disse blev værre jo flere dage man forstyrrede deres søvn[2].
I et andet studie viste det sig, at risikoen for skade steg med 70 % ved mindre end 8 timers søvn blandt 12-18 årige[3].
Der er lavet mange flere studier på søvns effekt, men konklusionen er på dem alle sammen – Søvn er vigtig for vores trivsel og funktion!
Så hvis ikke du får en god nats søvn, kan det være en god idé at overveje om der er noget du kan gøre for at forbedre din søvn. Det er desværre ikke altid lige let at forbedre sin søvn, men det betyder jo ikke at du ikke kan prøve at forbedre den.
Her er et link hvor du kan få ideer og tips til at forbedre din søvn og på dette link kan du finde anbefalingerne for antal timers søvn inddelt efter alder
Stress
Stress er et spændende emne, fordi det ofte er misforstået samt mange har forskellige meninger om hvad stress er. Overordnet kan stress defineres som en fysisk, psykisk eller følelsesmæssig belastning, som forårsager kropslige spændinger eller mentale bekymringer. Man kunne også overveje at se stress som måden vores krop gør os klar til kamp eller udfordringer. Stress kan derfor både forstås som noget negativ eller positivt. I dette afsnit antages det at stress er negativt selvom jeg personligt ikke nødvendigvis er helt enig.
Det er meget individuelt hvad der af den enkelte person opfattes som værende stressende. Stress handler i høj grad om hvorvidt du føler at din situation er overskuelig, om det er noget du selv har valgt og om du selv oplever at være herre over situationen. Når vi er stressede udskiller vi forskellige stresshormoner hvoraf de to mest kendte er adrenalin og kortisol.

Disse hormoner gør os parate til at yde maksimalt og er derfor vigtige i mange dagligdagssituationer. Men som med langt de fleste ting i livet, skal der være balance i tingene ellers er der risiko for at vi mistrives hvilket konstant påvirkning af stresshormoner kunne være et eksempel på. Det er vigtigt at vide, at vores krop ikke skelner mellem fysisk eller psykisk stress og at vores tanker alene kan få kroppen til udskille stresshormoner. Det vil sige, at uanset om du tænker at der er en løve efter dig eller om der reelt er en løve efter dig, får du den samme fysiologiske effekt.
De fleste af os oplever gennem livet perioder med stress som vi ofte håndterer uden større problemer. Generelt anses længerevarende stress ikke som hensigtsmæssigt og er forbundet med en øget risiko for forskellige sygdomme og tilstande som eksempelvis hjertekarsygdomme. Længerevarende stress påvirker vores hjerne især området hippocampus som bliver mindre. Dette område spiller en vigtig rolle i vores orienteringsevne, hukommelse og følelser og der ses en sammenhæng mellem hippocampus størrelse, smertes intensitet og studier tyder på at stress bidrager til længerevarende smerter[4].
Her er et citat fra Explain Pain (Forklar smerte), anden udgave.
“Som i de fleste længerevarende smertetilstande, kan stress gøre smerterne værre – Husk på, at nerver, især dem som er beskadiget, kan blive følsomme over for de hormoner, du producerer, når du er stresset. Dette kan være lidt af en ond cirkel når hjernen konkluderer, at du er truet på grund af disse “uforklarlige” smerter, som medfører at du producerer flere stresshormoner, der så igen aktiverer de nerver, som sender faresignaler, der fortæller hjernen, at du er truet, og så videre … ”.
Kortisol kan altså få vores nervesystem til at sende signaler til vores hjerne på samme måde, som hvis du var kommet til skade. I begge tilfælde oplever du sandsynligvis smerte, men med meget forskellig baggrund. Dette vil du lære meget mere om i Del 4 Kroppens alarmsystem – hvorfor smerte aldrig er simpel.
Så både stress og dårlig søvn påvirker altså vores økosystem og kan gøre det mere følsomt. Det kan have den effekt at stimulus som du under normale omstændigheder ikke ville reagere på kan gøre ondt eller føles ubehagelige.
Nociception/faresignaler/beskyttelsessignaler
Kært barn har mange navne og når vi taler om de nerver som fungerer som en slags alarmsystem, er de kendt som nociception, faresignaler eller beskyttelsessignaler. Der er mange der fejlagtigt kalder disse nerver smertenerver, fordi disse nervers signaler ofte er forbundet med en smerteoplevelse. Grunden til at man er gået væk fra at kalde dem smertesignaler, er fordi denne terminologi indikerer at smerter kommer fra kroppen og skaber derfor en dualistisk sammenhæng – altså én årsag og dertilhørende effekt.
Jeg har for nyligt valgt at kalde disse signaler beskyttelsessignaler, fordi det efter min mening kan skabe øget tryghed hos patienter at vide, at deres krop er designet på en sådan måde, at den hjælper os med at beskytte og passe på den – De er normalt kendt som faresignaler.
Når vi kommer til skade, vil vores beskyttelsesnerver sende beskeder til vores hjerne og i de fleste tilfælde vil vi opleve smerter. Ved en skade startes en inflammationsproces som er første skridt i den helingen af kroppen og denne inflammationsproces øger følsomheden af nervene i området af skaden. Det er derfor, at det ikke kun er det skadede væv der er følsom men også det omkringliggende.
De nerver som sender beskyttelsessignaler, kan ændre deres følsomhed således at der skal mindre stimulus/påvirkning før de sender beskyttelsessignaler afsted mod hjernen. Der er rigtig mange forskellige faktorer der gør sig gældende i følsomheden af vores alarmsystem som uddybes i næste artikel men du får her en kort forklaring.
Forestil dig dine nerver er lidt lige som et gaskomfur og at blusset kan skrues op og ned fra 1 til 9. Hvis du har normal følsomhed er blusset omkring 1 og der skal meget stimulus til for, at der bliver sendt beskyttelsessignaler afsted og omvendt hvis blusset står på 9. Så hvis du stryger din ene hånd med den anden og blusset står på 1 føles det rart men hvis det til gengæld står på 9 risikerer du at opleve smerter eller ubehag.
Ved længerevarende (kroniske) smerter kan en del af forklaringen til smerterne godt være at der stadig kommer beskyttelsessignaler fra kroppen, de bliver bare ikke sendt på grund af skadestilstand i kroppen.
Denne video (1 min 45 sek. obs. på engelsk) er omkring den negative effekt af medicin på længerevarende smerter og hvordan medicin kan være med til at gøre nervesystemet øget følsomt.
Overbevisninger
Dine overbevisninger og forståelse af verdenen hjælper dig til at begå dig i livet og træffe beslutninger. Fordi dine overbevisninger har så stor en betydning for hvordan din hjerne fortolker de signaler du hele tiden modtager gennem dine sanser (smag, høre, syn, lugt, føle), er det vigtigt at vi har så realistiske overbevisninger som muligt.
Jeg vil gennem et praktisk eksempel fra klinikken, prøve at beskrive hvorledes dine overbevisninger kan have en altafgørende betydning for dine smerter og dine muligheder for at komme ud af smerter.
Ved første konsultation sætter jeg mig altid grundigt ind i min klients historie og samt dennes forståelse af smerter. Dette giver mig de bedste vilkår for forstå min patient samt at identificere uhensigtsmæssige eller urealistiske overbevisninger som kan være en hindring for et optimal rehabiliteringsforløb.

De negative overbevisninger kan skabe modstand for nødvendig forandring og derfor være en væsentlig bidragsyder til deres smerteoplevelse. Gennem en øget forståelse af smerte prøver vi sammen, at ændre disse overbevisninger til nogle der er mere hensigtsmæssige for deres rehabilitering. Til gengæld bruger jeg positive overbevisninger og omstændigheder til at forstærke klientens opfattelse af egen evne til at forandre og behandle deres smerter.
Patient X er en mand i 40’erne, som har haft rygsmerter i større eller mindre grad i over 20 år der udviklede sig til konstante smerter med varierende intensitet i løbet af de sidste 3-4 år. Han havde egentlig opgivet håb om at kunne få det bedre men valgte at tage kontakt til mig efter at have hørt mig tale om smerte i Forfra med Jeppesen på Radio24Syv.
Ved første behandling gav ham mig følgende information. Han oplevede udstrålende smerter i det ene ben og lette føleforstyrrelser. Hans søvn var ikke særlig god og han var meget bekymret for sin fremtid og sin funktionsevne. Han fik smerter ved at bøje sig forover og var i det hele taget meget stiv/opspændt i ryggen. Han havde meget svært ved at varetage sit arbejde og havde mange sygedage, hvorfor han var bekymret for at miste sit arbejde. Han følte at han overlevede med smerterne og hans håb for at få det bedre var forsvundet. Udover sit arbejde var han også far til to drenge henholdsvis 6 og 11 år. Der var ikke noget klart mønster i hans smerter udover næsten al belastning kunne øge dem. Han overbevisning var at hans ryg var svag, skadet, ustabil og at han selv ved lave belastninger udsatte ryggen for små skader og derved genskadede sig selv hele tiden. Denne overbevisning havde mange af hans behandlere bekræftet ham i blandt andet ved scanninger, tests og opfordringer til at beskytte ryggen. Gennem forskellige forklaringer på hans smerter havde hans behandlere testet, at han var skæv flere steder i kroppen, havde forskellig benlængde, nedsat styrke og muskelasymmetri. Han havde fået stabilitetsøvelser og skulle suge navlen ind næsten lige meget hvad han skulle bruge sin ryg til. Han havde også fået foretaget flere scanninger, som havde givet ham bevis for skadestilstand i ryggen. Han havde fået konstateret degenerative diskusforandringer, diskusprotusioner på flere niveauer, modic forandringer og morbus scheuermann.
Han kæmpede derfor ikke kun med sine rygsmerter, men også med en overbevisning om, at hans krop var forkert skruet sammen, svag, ustabil og skrøbelig.
En overbevisning som var en stor hindring for hans rehabilitering var at han hos flere af hans behandlere havde han fået det indtryk, at hans diskusskiver, som sidder mellem ryghvirvlerne, kunne blive presset ud af ryggen og at der især var stor risiko for dette ved foroverbøjning (katastrofetankegange og fear-avoidance).
Sådanne overbevisninger ses hos mange smerteklienter og gør det meget vanskeligt for dem, at genvinde normal funktion og bevægelighed.
Selvom ovenstående tilstande (diagnoser) lyder farlige, er det vigtigt at huske på, at disse tilstande også forekommer hos folk uden smerter. Dette betyder ikke, at tilstandene ikke kan har en betydning for hans smerter, men at det som minimum må være muligt for ham at blive smertefri. Dette vil blive uddybet i Del 5 – Aldersrelaterede vævsforandringer.
Under vores samtale, hvor vi talte om smerter på en lignende måde som jeg forklarer i disse artikler oplevede han en lettelse og begyndte at smile. Jeg spurgte hvorfor han smilede og han sagde:
”Fordi jeg for første gang i lang tid kan se, at der er håb”.
Efterfølgende udarbejdede vi sammen en behandlingsstrategi hvor vi inkluderede håndtering af de udfordringer som han oplevede forværrede smerterne og hvordan han gradvist kunne øge sit aktivitetsniveau og forbedre hans evne til at bevæge sig frit igen. Gennem behandlingerne og hans egen træning i dagligdagen fik han en oplevelse af at føle sig stærkere, mere robust og han genvandt langsomt tillid til sin krop. Planen var ikke fejlfri og der var bump på vejen, men han endte med at blive helt smertefri – om end han nogle dage godt kan opleve at ryggen driller ham lidt.
Hvorfor tror du at han oplever gener i hans ryg en gang imellem? Tænker du skade eller måske øget følsomhed og 20 års dårlige erfaringer med ryggen?
Vores overbevisninger er meget afgørende for vores adfærd og hvis ikke vi var kommet til en fælles forståelse af hvordan smerter fungerer, ville det have været svært for mig at hjælpe ham. At overbevisninger er meget kraftfulde er denne video omkring stress (14 min 28 sek obs. engelsk) et fantastisk eksempel på og den viden der her bliver delt kan angiveligt redde liv.
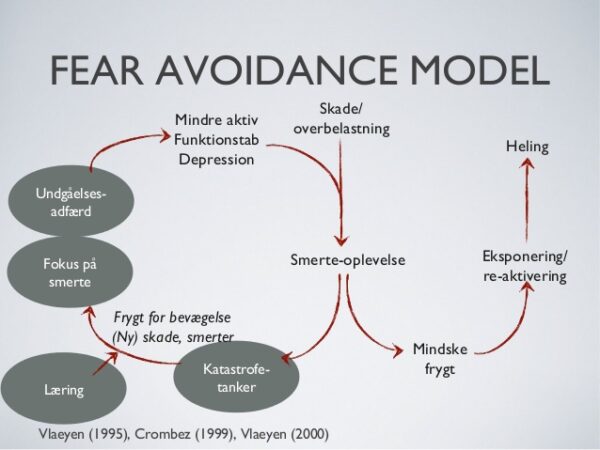
Katatrofetankegang & Fear-avoidance adfærd
Som mennesker har vi et behov for at forstå de ting vi oplever så vi kan kategorisere og putte vores oplevelser og forståelse af verdenen ned i små kasser. Dette er med til at gøre vores verden nemmere at nyde fordi vi hurtigt kan foretage et rimeligt gæt om vi er i sikkerhed eller i fare og hvordan vi skal forholde os til de ting, vi oplever.
Når ikke du forstår dine smerter bliver du typisk utryg og ængstelig. Smerterne kan komme som et lyn fra en klar himmel og der er ikke noget klart mønster i smerterne. I sådan en situation vil du måske begynde at have mindre tillid til din krop og begynde at føle at den er svag og skrøbelig. Jo mere bange og ude af kontrol du kommer jo større vil risikoen være for du kommer til at tænke det værste om de smerter du oplever (katastrofetankegang) og for at minimere risikoen for at opleve dem bliver du bange for at bevæge dig (fear-avoidance). Stille og roligt bliver din komfortzone mindre og mindre og et stigende antal aktiviteter begynder at gøre ondt, hvilket begrænser hvad du kan gøre smertefrit. Dette starter en ond cirkel som er kendt som fear-avoidance adfærd og leder til lavt aktivitetsniveau. Du er bange for at bevæge dig fordi du har erfaret at hvis du bevæger dig så får du ondt[5].

Patient X som jeg beskrev tidligere var både bange for at bevæge sig og tænkte det værste om hans smerter. Det var derfor vigtigt for hans rehabilitering at han forstod smerter som noget andet end tegn på at han skadede sig selv da dette gjorde det umuligt for ham at genvinde normal funktion på grund af frygten for at gøre skade på sig selv.
Han havde lært både gennem erfaring men også fra hans behandlere, at han aldrig måtte bøje sig forover igen og at dette var potentielt skadeligt for hans ryg (katastrofetankegang + fear-avoidance). Han havde fået forklaret, at diskus kunne bevæge sig ud af ryggen ligesom en bøf i en burgerbolle hvis man presser for hårdt på bollen. Dette mentale billede havde gjort ham skrækslagen for at bøje sig forover og udover det er direkte forkert information har det sandsynligvis været bidraget til hans smerter ved at fordre en inaktiv adfærd (fear-avoidance).
Her er citat af Professor Lorimer Moseley omkring diskusskiverne i ryggen:
”Hvis du nogensinde har set en diskus i et kadaver, ville du vide at det ikke er muligt at presse dem ud af rygsøjlen – de sidder alt for godt fast, så de kan ikke presses ud – men det er vores sprog og måden vi forklarer ting på og det laver rod med din hjerne. Det kan ikke, ikke lave rod med din hjerne.”
Og på engelsk
“If you’ve ever seen a disc in a cadaver, you can’t slip the suckers — they’re immobile, you can’t slip a disc — but that’s our language, and it messes with your brain. It cannot not mess with your brain.”
Se gerne denne helt fantastiske video (14 min 32 sek) hvor Lorimer fortæller om smertes biologi og kompleksitet.
Der er faktisk meget normalt at rygpatienter er overbevist om at deres ryg er svag, skrøbelig, skadet og ustabil.
Men lad os prøve at sætte denne forståelse i perspektiv og se om det umiddelbart giver mening.
Forestil dig, at du har en stor sæk med diamanter. Den ligger derhjemme, men nu skal du flytte, hvilket samtlige tyve i nærmeste omkreds er klar over og derfor står de på lur udenfor dit hus. Du er nødt til at transportere dine diamanter og du får to valgmuligheder: 1) en gammel 2cv eller 2) en armeret panservogn. Hvad vælger du? Tyvene kan selvfølgelig se dit valg.


Hvis nu vi betragtede vores rygmarv, som er alle de nerver der forsyner kroppen og gør at vi kan føle og bruge den, som vores diamanter, kunne man så forestille sig at vi fra naturens side ville beskytte disse nerver med en 2CV eller en armeret panservogn?
Selvom et lille tankespil som dette ikke er noget bevis for at ryggen er stærk og robust ville det give mening for mig hvis din ryg er stærk, robust og modstandsdygtig, selv når den ikke føles sådan. (er aktuelt i gang med at lede efter studier der beskriver ryggens styrke så dette afsnit bliver forhåbentligt snart opdateret så det er mere specifikt)
Hvis vi antog, at vi kunne tage rygraden ud af person som har mange smerter i ryggen og som følte sig svag og ustabil og gjorde det samme med en person der følte sig stærk og robust ville vi så kunne se store forskelle i ryggens styrke? Sandsynligvis ikke. Se bare dette billede hvor man har scannet lænden på over 3000 personer UDEN smerter og hvilke diagnoser man fandt og i hvilket omfang!.
Det giver da stof til eftertanke, gør det ikke?
Hvis man følger personer med rygsmerter over en 10 årig periode, ser man ikke nogen sammenhæng mellem smerte og strukturer. Dem som ikke har smerter 10 år efter har ikke nødvendigvis bedre scanningsbilleder end dem, der stadig har smerter[6].
Men lad os prøve at gå i den anden grøft og antage det værste – Du har en svag ryg!
Hvordan vil du gøre den stærkere og mere robust? Ved at overbeskytte den og aldrig mere udfordre den? Hvis passer på vores ryg betyder det så at vi ikke udfordre den? Hvordan skal den så blive stærkere?
Det er svært at komme uden om det faktum, at der ikke er nogen der er blevet stærkere og mere robuste uden gradvist at udfordre sin nuværende kapacitet og evner. At ligge i sengen eller sofaen dagen lang er ikke nogen holdbar løsning på sigt.

Ryggen er stærk og robust – også når den ikke føles sådan. For at blive stærkere kan det være en god idé, hvis du får en plan for hvordan du gradvist kan øge din tolerance overfor de ting der giver dig problemer i din dagligdag og når du mestrer dem – så er det tid til nye mål.
Det er interessant at skrive sig bag øret at både katastrofetankegang og fear-avoidance har vist sig at være gode markører til at forudsige risikoen for udvikling af længerevarende (kroniske) smerter[7]+[8]. Modsat hvad man måske skulle tro er kroppens strukturer til gengæld ikke særlig gode til at forudsige hvem der er i risiko.
Dette stiller igen spørgsmålstegn til et fokus på biologiske faktorer har i vores behandlingssystem.
Hvorfor bør man overveje at lære mere om smerte?
Den primære grund til at man bør lære mere om smerte er, fordi der faktisk efterhånden er en del studier, der viser en positiv behandlingseffekt uden bivirkninger ved at forstå moderne smertevidenskab[9]. At lære og forstå smerter er ikke tiltænkt til, at stå alene som behandlingsintervention, men sammen med anden intervention så som manuel behandling, træning og bevægelse.
En af årsagerne til det at lære omkring smerter kan være så effektfuld kalder jeg Copperfield-effekten. Grunden til at jeg har valgt at kalde det Copperfield-effekten er fordi David Copperfield engang regelmæssigt underholdte os med magi.
Forestil dig du er tilskuer til et magisk nummer. Du bliver nysgerrig og underholdt af, at du hverken forstår eller kan forklare hvordan og hvorledes nummeret udføres. Efter nummeret bliver du forklaret hvordan det hele er sat sammen og virker, hvorefter nummeret demonstreres for dig igen. Blev du underholdt og imponeret? Nej, for nu forstår du jo hvordan nummeret hænger sammen. Lidt på samme måde tænker jeg, at det virker med smerter. Når du begynder at forstå og kunne forklare dine smerter, har de ikke længere samme magt (magi) over dig og du kan i de fleste tilfælde påvirke dem mere hensigtsmæssigt og vælge en bedre adfærd. Smerterne mister sin mørke magi omend de stadig kan være invaliderende og generende.
I denne video (2 min 29 sek.) omkring smerte og hvordan man som patient selv kan foretage gode valg gennem en øget forståelse af smerte.
Hvorfor gør alle behandlere ikke brug af denne viden i praksis?

Et af de største problemer er efter min mening, at vi i vores uddannelse af sundhedsfagligt personale stadig i stor grad underviser efter en årsag og effekt tankegang (biomedicinsk). Selvom det anderkendes at smerter skal behandles efter biopsykosociale faktorer fokuseres der for det meste sundhedspersonale på undervisning, der er rettet mod analyser og tests med et biologisk fokus. Der er simpelthen utilstrækkelig undervisning i moderne smertevidenskab og selvom smerte er en af de primære årsager patienter søger behandling er der sundhedspersonale der kun får undervisning i smertevidenskab svarende til 1 % af deres samlede studietid[10].
De fleste behandlere er klar over at smerter er biopsykosociale, men på grund af manglende uddannelse/træning føler de sig ikke trygge ved at behandle psykosociale faktorer og kan endda komme til at stigmatisere deres patienter, hvor ingen objektiv (biologisk) årsag[11] kan findes som forklaring på patientens smerter[12].
Selvfølgelig bør sundhedspersonale opdatere sig i forhold til den nyeste viden, men sådan som vores sundhedssystem fungerer på nuværende tidspunkt er opbygget, så skal de ofte bruge deres egen fritid og penge på at erhverve denne viden. Det virker ikke helt rimeligt i min verden.
En sidste udfordring og måske den største udfordring består i den hierarkiske opbygning af vores sundhedssystem. En modernisering af vores behandlingsystem ville vælte dette hierarki og gøre behandling meget mere tværfagligt, hvor alle fagpersoner ville have en ligeværdig indflydelse. Dem som står til at ”tabe” social status og økonomisk gevinst vil derfor sandsynligvis gøre hvad de kan, for at systemet forbliver som det er også selvom det ikke er det mest hensigsmæssige for patienten. Eller sagt med andre ord af Upton Sinclair
”Det er svært at få en mand til at forstå noget når hans løn er afhængig af at han ikke forstår det”
Dette har den uheldige konsekvens, at man som patient ikke altid modtager den bedst mulige behandling og at denne behandling potentielt kan øge risikoen og/eller være en del af årsagen til mange patienter udvikler kroniske smerter eller har smerter meget længere tid. Dette vil blive forklaret og uddybet i del 8 Kan behandling gøre skade?
Opsummering
Efter denne korte gennemgang af bio, psyko og sociale faktorer, håber jeg du har fået et bedre indblik i hvordan alt er forbundet og hvorfor det er vigtigt at behandle hele mennesket. Bio er ikke vigtigere end psyko eller social og omvendt. De er alle vigtige og bør alle adresseres for at give dig de bedste chancer for at få balance i dit økosystem. Det er klart, at hvis jeg eksempelvis har fået en kniv i låret, så er det nok ikke fordi min mor har forsømt mig, at det gør ondt i benet, men hvis jeg stadig 5 år senere, lang tid efter kniven er fjernet og mit ben er helet, stadig har ondt i benet så handler mine smerter nok ikke primært om kniven. Det ændrer ikke på det faktum, at jeg stadig har smerter, blot at der ligger andre faktorer bag mine smerter.
Alt hvad der beskrives i disse artikler er generelt ikke udtryk for egne holdninger, men hvor vores videnskabelige ståsted er i dag i forhold til vores forståelse af hvorfor smerter opstår og hvordan de bør behandles. Du er meget velkommen til at komme med kommentarer under hver enkelt artikel og give kritik. Er du uenig, opfordrer jeg til, at du ikke bruger personlige holdninger som begrundelse, men bruger videnskabelige studier som argumentation – skulle der være information, der ikke er up-to-date bliver dette naturligvis rettet.
Skrevet af:
Simon Roost Kirkegaard
Evidensbaseret fysioterapeut
Smerteterapeut
[1] Auvinen JP, Tammelin TH, Taimela SP, Zitting PJ, Järvelin MR, Taanila AM, Karppinen JI. Is insufficient quantity and quality of sleep a risk factor for neck, shoulder and low back pain? A longitudinal study among adolescents. Eur Spine J. 2010 Apr;19(4):641-9. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC2899838/pdf/586_2009_Article_1215.pdf
[2] Finan PH, Goodin BR, Smith MT. The association of sleep and pain: an update and a path forward. J Pain. 2013 Dec;14(12):1539-52. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4046588/pdf/nihms521705.pdf
[3] Milewski MD, Skaggs DL, Bishop GA, Pace JL, Ibrahim DA, Wren TA, Barzdukas A. Chronic lack of sleep is associated with increased sports injuries in adolescent athletes. J Pediatr Orthop. 2014 Mar;34(2):129-33. https://www.ncbi.nlm.nih.gov/pubmed/25028798
[4] Vachon-Presseau E, Roy M, Martel MO, Caron E, Marin MF, Chen J, Albouy G, Plante I, Sullivan MJ, Lupien SJ, Rainville P. The stress model of chronic pain: evidence from basal cortisol and hippocampal structure and function in humans. Brain. 2013 Mar;136(Pt 3):815-27. http://brain.oxfordjournals.org/content/brain/136/3/815.full.pdf
[5] Elfving B, Andersson T, Grooten WJ. Low levels of physical activity in back pain patients are associated with high levels of fear-avoidance beliefs and pain catastrophizing. Physiother Res Int. 2007 Mar;12(1):14-24. https://www.ncbi.nlm.nih.gov/pubmed/17432390
[6] Neil Roberts, Graeme H Whitehouse, Gary J Macfarlane, Niamh M Redmond, Ann C Papageorgiou. Ten year follow-up study of MR imaging of the lumbar spine. Prepared by the University of Liverpool and University of Manchester for the Health and Safety Executive 2005. http://www.hse.gov.uk/research/rrpdf/rr395.pdf
[7] Rainville J, Smeets RJ, Bendix T, Tveito TH, Poiraudeau S, Indahl AJ. Fear-avoidance beliefs and pain avoidance in low back pain–translating research into clinical practice. Spine J. 2011 Sep;11(9):895-903. https://www.ncbi.nlm.nih.gov/pubmed/21907633
[8] Wertli MM, Eugster R, Held U, Steurer J, Kofmehl R, Weiser S. Catastrophizing-a prognostic factor for outcome in patients with low back pain: a systematic review. Spine J. 2014 Nov 1;14(11):2639-57. https://www.ncbi.nlm.nih.gov/pubmed/24607845
[9] Moseley GL, Butler DS. 15 Years of Explaining Pain – The Past, Present and Future. Journal of Pain (2015) Link http://www.bodyinmind.org/wp-content/uploads/Moseley-Butler-2015-J-Pain-15-years-of-explaining-pain.pdf
[10] Briggs EV, Carr EC, Whittaker MS. Survey of undergraduate pain curricula for healthcare professionals in the United Kingdom. Eur J Pain. 2011 Sep;15(8):789-95. https://www.ncbi.nlm.nih.gov/pubmed/21330174
[11] Som beskrevet I del 2 kan man diskutere om man kan finde en “objektiv” årsag til smerter når vi ved at smerter er biopsykosociale samt at mange af disse diagnoser forekommer hos mennesker uden skade og funktionsnedsættelse.
[12] Synnott A, O’Keeffe M, Bunzli S, Dankaerts W, O’Sullivan P, O’Sullivan K. Physiotherapists may stigmatise or feel unprepared to treat people with low back pain and psychosocial factors that influence recovery: a systematic review. J Physiother. 2015 Apr;61(2):68-76. http://www.journalofphysiotherapy.com/article/S1836-9553(15)00017-X/pdf








